La loi euthanasie belge date de 2002 et souffre d'une forme d'ambiguïté, a reconnu d'emblée celle qui a porté le combat pendant des années à la tête de l'Association pour le Droit de mourir dans la dignité. En effet, la loi sort l'euthanasie du code pénal en la "dépénalisant" mais l'acte lui-même porte toujours un risque infractionnel si le médecin "euthanasieur" ne respecte pas la loi. Des affaires récentes l'ont d'ailleurs démontré: les proches du patient en demande d'euthanasie peuvent toujours poursuivre le médecin et l'envoyer aux Assises.
Le Comité consultatif de bioéthique a d'une part défini l'euthanasie comme "un acte pratiqué par un médecin qui met intentionnellement fin à la vie d'un tiers à sa demande", ce qui le différencie de l'arrêt de traitement ou de la sédation terminale, bien plus nombreux statistiquement que les euthanasies. D'autre part, la loi euthanasie pose des conditions très strictes: volonté réitérée d'un patient compétent sans pression extérieure ; affection grave et incurable et situation sans issue au plan médical et, enfin, souffrance psychique ou physique inapaisable (uniquement physique pour les mineurs). Cette souffrance doit être liée étroitement à l'affection grave et incurable. En outre, des conditions de procédure sont posées: le respect du patient et de son autonomie ; l'information la plus complète sur le pronostic et sur les soins palliatifs qui peuvent lui être proposés.
L'euthanasie n'est pas un caprice
"Il n'est pas question de décider de sa mort un jour de déprime", précise Me Herremans. "Il convient d'en discuter longuement avec l'équipe médicale même si celle-ci ne décide pas: seul le médecin qui pratiquera l'euthanasie et le patient en demande sont décisionnaires. Ni l'équipe ni les proches ne peuvent faire obstacle à la demande même si cela arrive couramment."
L'avis du second médecin - spécialiste de la pathologie ou psychiatre - est nécessaire si le patient est mineur ou si le décès n'est pas censé arriver "à brève échéance" (lisez: jours, semaines ou mois). Ce n'est qu'un avis qui ne lie ni le médecin agissant ni le patient. Si ceux-ci arrivent à la conclusion que c'est "la seule option possible", le médecin doit en faire la déclaration à la Commission d'évaluation et de contrôle de l'euthanasie où siègent, pour environ... 15 euros de jeton de présence, 16 spécialistes: huit médecins dont quatre professeurs de médecine, quatre juristes et quatre professionnels spécialisés. En cas de doute sur les conditions de l'euthanasie pratiquée, une majorité des deux-tiers peut renvoyer l'affaire au Parquet.
Alors qu'on attend le 10e Rapport bisannuel d'évaluation de la loi dans peu de temps qui se penchera sur des possibilités d'amélioration (lire infra), depuis 20 ans, la loi euthanasie a été modifiée plusieurs fois. L'évolution la plus patente est la loi du 28 février 2014, controversée, qui étend la loi euthanasie aux mineurs avec, assez logiquement, des conditions plus restrictives. "Insistons sur le fait qu'on a choisi comme seuil, non pas l'âge mais la capacité de discernement qui in fine est déterminée par un psychiatre ou un psychologue". Seule la souffrance physique est prise en compte en cas de décès à brève échéance, contrairement aux adultes. Les représentants légaux du mineur doivent donner leur accord.
Autre "innovation", datant de mars 2020: la clause de conscience pour le médecin (démarche personnelle et non l'institution dans laquelle il travaille) est reprécisée. Il doit respecter un certain délai (sept jours) et renvoyer le patient à des associations spécialisées. En outre, la déclaration anticipée d'euthanasie (remplie en présence de deux témoins) est, depuis avril 2020, à durée illimitée (il convient qu'elle soit conservée en lieu sûr pour éviter tout détournement de l'entourage). Enfin, une loi récente du 18 mai 2022 reconnaît l'acte d'euthanasie dans la nomenclature de l'Inami mais on attend les arrêtés-royaux (lire jdM N°2717).
Loi solide
Bon an mal an, la loi a prouvé sa solidité puisque le Conseil d'État a confirmé qu'elle respectait les droits de l'homme. Tous les recours devant la Cour constitutionnelle ont été rejetés. Une question préjudicielle a été posée à ladite Cour (n°7727) par le Tribunal de Termonde. Dans la récente affaire Tine Nys dont l'euthanasie est contestée par la famille (lire cette saga sur www.lejournaldumedecin.com), les médecins risquaient gros devant la Cour d'Assise, seule habilitée à juger, laquelle peut retenir deux qualifications: homicide volontaire et empoisonnement ayant entraîné la mort. "Il n'est pas normal qu'on puisse poursuivre un médecin qui aurait omis de faire une déclaration d'euthanasie. Mais pour pallier les faiblesses de la loi actuelle et supprimer le risque évoqué par l'affaire Neys, il conviendrait de passer de la dépénalisation à la légalisation de l'euthanasie", souligne Me Herremans. Qui voit une majorité politique se dessiner à la Chambre des représentants si on additionne le MR, l'Open-VLD, le PS et Vooruit, une partie des écologistes et de l'extrême-gauche, une partie de la N-VA et même... du Vlaams Belang.
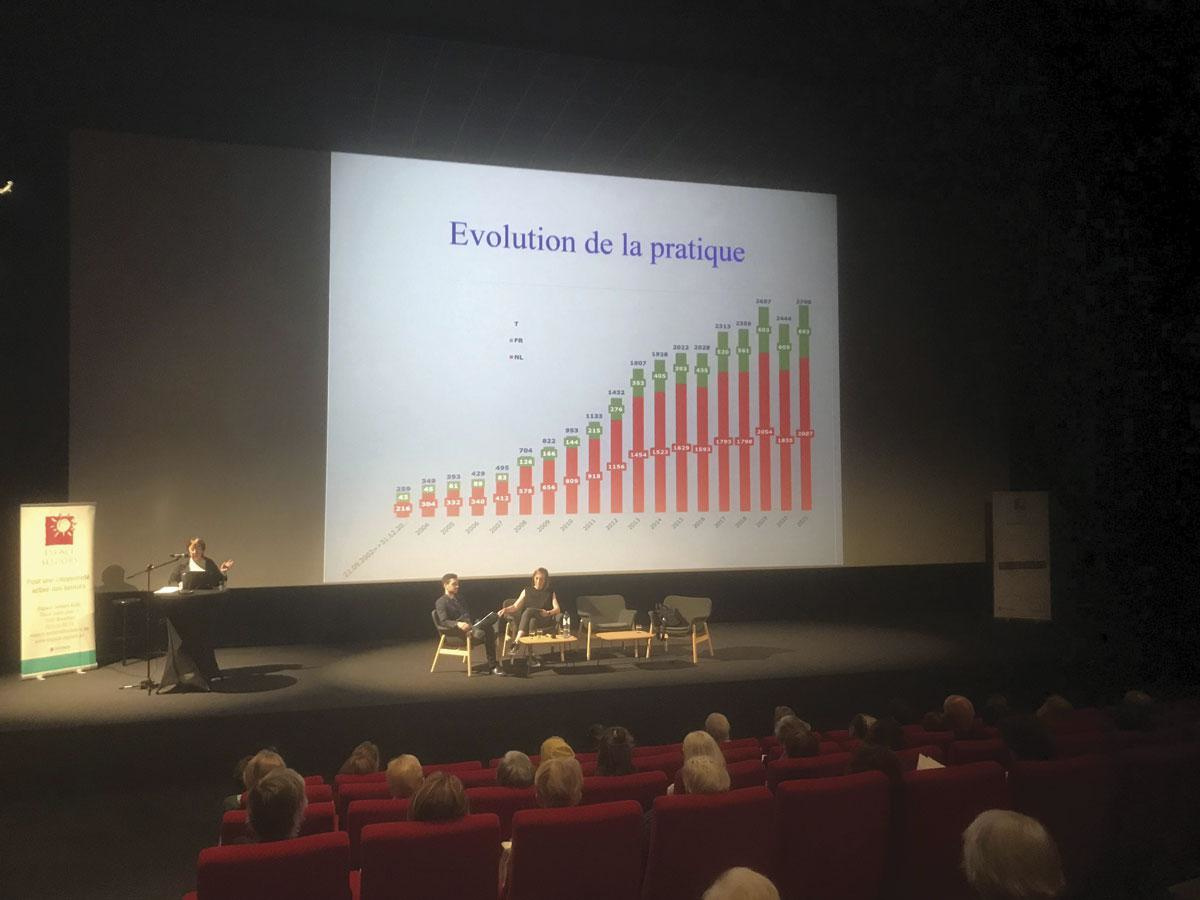
Beaucoup plus d'euthanasies en Flandre
La cause d'euthanasie n'est pas spécifiée auprès de la Commission de contrôle qui tient les statistiques. On estime cependant que le cancer serait la première cause (à 62,8%) des demandes. On observe par ailleurs un fort tassement des demandes depuis mars 2020, date du début de la pandémie Covid-19, en raison d'un personnel médical moins disponible et des différents confinements.
Le nombre de demandes enregistrées en Flandre est beaucoup plus important (2.007 demandes en 2021 vs. 693 en Wallonie-Bruxelles - en rouge sur le graphique). Me Herremans évoque une culture flamande plus respectueuse de la loi une fois qu'elle existe, une médecine francophone plus paternaliste et un lâcher-prise plus franc du côté des médecins flamands par rapport à l'autonomie du patient. Un paradoxe si l'on pense que la majorité des hôpitaux flamands font partie du réseau catholique et que le poids de l'Église y a été historiquement bien plus important.
Jacqueline Herremans ne plaide toutefois pas pour une "liste de médecins qui euthanasient" qui serait contraire à l'éthique médicale. Elle renvoie à l'association EOL (End of Life), qui regroupe des médecins qui s'engagent à donner un avis et soutenir un confrère qui pratiquerait l'euthanasie pour la première fois.
Soins palliatifs et euthanasie: complémentaires plutôt qu'antagonistes
Les soins palliatifs ont été historiquement presque aussi tabous que l'euthanasie. Il n'est pas indifférent de savoir qu'en Belgique, les trois lois (Droits du patient, euthanasie et soins palliatifs) ont évolué de concert de par leur complémentarité. Tour d'horizon avec le Français Charles-Henri Serre, médecin et coordinateur soins palliatifs au CHU de Liège-Clinique Isosl (Valdor-Pèrî).
C'est au milieu du 20e siècle que naît, pendant la Deuxième Guerre mondiale, l'idée des soins palliatifs sous la férule d'une infirmière anglaise, Cicely Saunders (1919 - 2005). Ses héritiers font toujours figure de pionniers dans les années 60 et 70 alors qu'à l'époque, le code de déontologie médical français, prescrit de ne pas informer le patient d'une maladie grave pour ne pas lui faire peur...
En Belgique, la première unité de soins palliatifs naît seulement en 1989. Les années 90 connaîtront un boom des soins palliatifs et la création du "forfait palliatif" tandis que la loi du 14 juin 2002 (la même année que la loi euthanasie) pose les grands principes des droits d'accès auxdits soins. En 2016, on élargit la définition du patient palliatif mais c'est encore l'outil PICT (Palliative Indicator Care Tool) et l'ACP (Advanced Care Planning) qui permettent de repérer tôt les patients désireux de terminer leur existence en unité de soins palliatifs. Ils doivent répondre à une série de questions simples dont l'acceptation de l'alimentation entérale. Toutefois, des problèmes subsistent: la demande augmente, pas les moyens. Certains patients sont en trop bonne santé pour être admis en SP ou en SI mais en trop mauvais état (ou trop jeunes) pour être hébergé en MR(S). Les SP se heurtent en outre à des obstacles culturels.
Quant à l'opposition factice entre euthanasie et soins palliatifs (ces derniers rendraient la première inutile, pourrait-on penser erronément), ils sont complémentaires et non antagonistes. Très favorable aux soins palliatifs, Jacqueline Herremans souligne cependant le droit du patient à mettre fin à sa vie avant l'inéluctable sédation. Le Dr Serre se félicite qu'il existe en Belgique un cadre légal "profondément éthique" tant pour l'euthanasie que pour les soins palliatifs, ce qui rend les choses "bien plus confortables" pour les médecins (sous-entendu: par rapport à la France).

