La question s'est notamment posée de savoir si nous réalisons trop de contrôles glycémiques du diabète de type 2 chez le sujet âgé(1). L'oratrice a rappelé qu'on estime à 537 millions le nombre de sujets âgés de 20 à 80 ans atteints de diabète et la prévalence la plus élevée (de l'ordre de 20%) concerne les 65 ans et + chez qui le contrôle glycémique strict peut ne pas apporter les bénéfices qu'il confère chez les sujets plus jeunes. D'une part les sujets âgés sont globalement plus fragiles, sont souvent polymédiqués en raison de comorbidités et sont plus sensibles aux hypoglycémies qui peuvent survenir en cas de contrôle glycémique intensif. D'autre part les avantages d'une gestion intensive du diabète, notamment sur le plan cardiovasculaire, peuvent mettre jusqu'à dix ans à se manifester, ce qui fait que les réels risques à court terme peuvent l'emporter sur les hypothétiques avantages à long terme dans les cas d'espérance de vie limitée.

Cela explique que les directives recommandent une approche personnalisée de la gestion du diabète chez les personnes âgées. En l'occurrence les valeurs cibles d'HbA1c doivent être plus conservatrices, prenant en compte les comorbidités, la charge médicamenteuse existante, le degré de fragilité et l'espérance de vie.
En dépit de ces recommandations remplies de bon sens, plusieurs travaux montrent que bon nombre de sujets âgés atteints de diabète continuent d'être traités de façon intensive et sont potentiellement "surtraités" avec de l'insuline et des sulfonylurées, agents qui augmentent le risque d'hypoglycémie sévère, de chutes, de fractures, voire de décès (voir par exemple BMJ Open Diabetes Res Care. 2021 ; 9: e001585). L'hypoglycémie a par ailleurs été associée à un risque accru de déclin cognitif et de démence.
Les raisons de la non-adéquation de la pratique clinique avec les directives restent mal connues. On peut cependant évoquer le rôle de l'inertie clinique, c'est-à-dire l'absence de remise en question avec l'avancée en âge (perpétuation voire renforcement du traitement déjà en place et conservation de l'objectif cible initial pour le contrôle glycémique).
Un autre élément pouvant entrer en ligne de compte est que les directives se concentrent surtout sur les bénéfices de l'intensification et négligent presque complètement les bénéfices de la désintensification, domaine encore peu exploré mais qui ne semble en tout cas pas délétère, bien au contraire.
Consensus EASD-ADA
Le congrès a consacré une session entière à la mise à jour consensuelle EASD-ADA sur la prise en charge de l'hyperglycémie dans le diabète de type 2, conjointement publiée dans Diabetologia et Diabetes Care(2). Cette mise à jour, à laquelle a participé notre compatriote Chantal Mathieu, fournit des conseils précieux pour une gestion efficace de l'hyperglycémie.
En matière d'activités physiques, la discussion porte sur l'impact des exercices légers ou d'efforts en résistance toutes les 30 minutes de position assise, des 500 pas quotidiens supplémentaires, des 150 minutes hebdomadaires d'activité physique modérée à vigoureuse ou des 2 à 3 sessions de musculation par semaine et il est rappelé l'importance d'un sommeil d'une durée comprise entre six et neuf heures.
Côté médicament le focus est mis sur les agonistes des récepteurs GLP-1 (formes orales, doses plus élevées de dulaglutide et de sémaglutide et combinaison avec l'insuline) et sur la nouvelle classe des agonistes des récepteurs GIP/GLP-1 (tirzepatide). Compte tenu de l'importance de la gestion du poids dans le traitement l'accent est également mis sur la nécessité de s'appuyer sur les données issues d'essais contrôlés randomisés pour apprécier la validité des pertes ou des prises de poids attribuées aux médicaments hypoglycémiants.
Un des points majeurs de cette mise à jour est l'accent mis sur l'implication du patient dans la gestion du traitement de son diabète. En prenant en compte des déterminants sociaux tels que situation familiale et économique, degré de compréhension des termes utilisés, aptitude à la prise de décision partagée, perception des effets secondaires des différents médicaments envisageables, prise en compte de l'environnement en termes d'offre de soins et d'accès à l'éducation et au soutien à l'autogestion du diabète.
Le tout de façon à faire participer pleinement le patient à l'élaboration d'un plan de prise en charge régulièrement suivi et mis à jour permettant d'éviter l'inertie et, le cas échéant, de proposer des approches proactives adaptées, thérapie combinée d'emblée par exemple.
Amputations
Les complications liées au diabète sont la principale indication d'amputation des membres inférieurs (AMI) dans les pays occidentaux, justifiant pleinement une attention soutenue pour les soins des pieds des diabétiques et la mise en place de cliniques multidisciplinaires pour pied diabétique pour en réduire le nombre.
Lors du congrès annuel de l'EASD, une équipe belge a présenté dans le cadre de la session "Saving the feet" l'évolution de l'incidence des AMI (totales, majeures et mineures) et des AMI secondaires (effectuées sur le même ou l'autre membre après l'AMI initiale) en Belgique entre 2009 et 2018(3).
Les données sont basées sur un total de 41.304 AMI (13.247 majeures et 28.057 mineures) effectuées sur 26.526 personnes (15.642 diabétiques et 10.884 non- diabétiques) et de 8.484 amputations secondaires (diabétiques 6.118 et non-diabétiques 2.366).
Chez les diabétiques, l'incidence par 100.000 personnes-année passe de 144 en 2009 à 110 en 2018 (p<0,001). La baisse concerne les AMI majeures dont l'incidence est passée de 56 à 31 (p<0,001) alors que celle des AMI mineures restait relativement stable. Les taux d'amputation secondaire sont élevés dans l'année post-AMI (31,3% après AMI mineure et 18,4% après AMI majeure), mais globalement l'incidence n'a pas varié lors de la période considérée.
Chez les non-diabétiques, sur la même période 2009-2018, il n'a pas été constaté de modifications significatives d'incidence des AMI majeures (6 à 5). Il existe en revanche une très légère augmentation des AMI mineures (8,0 à 11 ; p<0,001). Une AMI secondaire a été pratiquée sur 2.366 non-diabétiques sur la période étudiée.
Au total, en Belgique, où l'agrément des cliniques multidisciplinaires pour pied diabétique remonte à 2005, il est observé sur une période de 10 ans une baisse significative de l'incidence des AMI majeures chez les diabétiques. Ce résultat est d'autant plus remarquable qu'il ne s'accompagne pas d'une augmentation concomitante des AMI mineures. Le bémol est le taux élevé d'amputations secondaires précoces (année suivant l'AMI initiale).
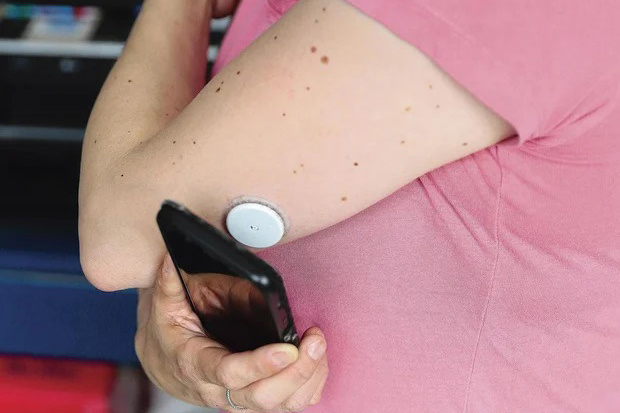
Monitorage glycémique en continu et diabète de type 2
Les premiers résultats de l''étude française Relief, basée sur les données de plus de 74.000 sujets avec un diabète de type 1 ou 2 ont montré que le fait de commencer à utiliser un CGM, (en l'occurrence le système FreeStyle Libre) s'accompagnait d'une diminution significative des hospitalisations pour événements liés au diabète (R Roussel et al. Diabetes Care 2021 ; 44: 1368- 76).
Lors de l'EASD 2022 a été présenté une analyse portant sur près de 6.000 DT2 traités par insuline basale ± autres antidiabétiques. Les investigateurs ont comparé les taux d'hospitalisations pour événements diabétiques aigus tels qu'acidocétose diabétique ou hypoglycémie sévère pendant les 12 mois précédant le CGM et jusqu'à deux ans après(4).
Un an après le début du CGM, il est rapporté une diminution des deux tiers des hospitalisations par rapport aux 12 mois précédant le CGM. Le principal composant de cette baisse des hospitalisations est une diminution des trois quarts des cas d'acidocétose.
Au total une analyse indiquant que le CGM n'est pas à réserver aux DT2 sous insulinothérapie intensive, des résultats tout aussi bons sont observés pour ceux qui ne sont que sous insuline basale.
1. D'après la présentation de Brenda Bongaerts lors du symposium "Diabète du sujet âgé: mythes et réalités".
2. D'après les présentations lors du symposium Management of hyperglycaemia in type 2 diabetes: ADA/EASD Consensus Report 2022.
3. D'après la présentation de P Lauwers. EASD 2022, SO 61-728.
4. D'après la présentation de JP Riveline. EASD 2022, OP09-51. Pour plus de détails (B Guerci et al.Diabetes Technol Ther. 2022 Sep 12. Online ahead of print).
Les atouts du ratio taille-hanches
L'indice de masse corporelle (IMC) est largement utilisé pour évaluer si une personne a un poids considéré comme sain (compris entre 18,5 et 24,9 kg/m2). Un des défauts de l'IMC est qu'il ne tient pas compte de la répartition des graisses et donc peine à prédire de manière fiable le risque de maladie ou de mortalité.
En utilisant des données de l'UK Biobank, une équipe irlando-canadienne a d'abord vérifié que l'excès de graisse corporelle s'accompagnait d'un surcroît de mortalité puis dans le cadre d'une analyse cas-témoin ayant concerné plus de 50.000 sujets a montré que le rapport tour de taille sur tour de hanches (RTH) était un meilleur prédicteur de mortalité précoce que l'IMC(1).
Alors qu'il existe une relation linéaire entre le RTH et la mortalité prématurée (risque de décès précoce le plus faible chez les sujets avec les RTH les plus bas et croissant au fur et à mesure que le RTH augmente) la relation avec l'IMC est en forme de J (les personnes ayant un IMC très élevé ou faible ont un risque accru de mortalité par rapport à celles dont l'IMC est dans la zone dite saine). Par ailleurs l'association avec la mortalité est globalement plus forte pour le RTH que pour l'IMC et elle est retrouvée de façon cohérente pour différentes distributions de la graisse corporelle, ce qui n'est pas le cas pour l'IMC.
La supériorité du THR s'expliquerait par le fait qu'il reflète mieux la quantité de graisse abdominale, y compris la graisse viscérale, qui est corrélée notamment au risque de diabète de type 2 et de maladies cardiaques
Au total, un message simple à retenir, plus le RTH est bas, plus le risque de mortalité est faible et ce marqueur pourrait donc se substituer à l'IMC pour définir une bonne forme physique.
1. D'après la présentation d'I Khan, EASD 2002, OP11-65.